기사본문
정밀의료+NGS 통한 '맞춤형 암백신', 어디까지 왔나?
입력 2017-01-13 09:53 수정 2017-01-13 09:53
바이오스펙테이터 조정민 기자
개성을 중요시하는 요즘 사람들은 기성품 보다 맞춤제작 제품에 대해 더 높은 가치를 매기고 있다. 나만의 옷, 나만의 신발과 같은 개인에게 딱 맞춘 물건들을 위해 시간을 들이는 수고와 비싼 금액에 크게 개의치 않는다. 그렇다면 자신이 암에 걸렸고 그에게 꼭 맞는 치료제를 맞춤 제작하는 것이 가능해진다면 어떻게 될까?
인간 게놈 프로젝트가 진행되고, 유전체의 유전정보를 대규모로 분석할 수 있게 되면서 암 환자 개인의 유전정보를 바탕으로 '맞춤형 암백신'을 제작하려는 시도가 계속되고 있다. 특정 개인이 가진 종양세포의 항원을 탐지, 발견해서 면역체계를 활성화시키는 백신을 제작하는 것이다. 종양세포에서만 발현하는 항원을 인지한 몸 속의 면역세포들이 암세포만 공격함으로써 종양만 제거하고 일반 정상세포와 장기들을 지킬 수 있도록 하는 것이다.
의료 트렌드로 자리매김한 ‘정밀의료’, ‘맞춤의료’의 개념과 NGS(Next generation sequencing) 기술의 발달로 이뤄진 개인 맞춤형 암백신 개발은 어디까지 왔을까?
◇ 종양세포에서만 발현하는 특이적 존재, 신항원
면역의 가장 기본은 외인성 또는 내인성 유발 이물질에 대한 식별력을 바탕으로 한다. 외부에서 발생한 병소는 저마다 특유의 분자적 특징을 가지고 있어 숙주가 인식하고 면역반응을 활성화한다. 하지만 암세포에서는 분자적 특징이 잘 발현되지 않기 때문에 면역체계가 이를 일반세포와 구별해서 인식하는데 어려움이 있다.
우리 몸의 T세포는 암세포가 발현하는 암 항원을 통해 종양세포를 인식한다. 암세포에서 발현하는 항원은 종양연관항원(Tumor-associated antigen; TAA)과 종양 특이적 항원(Tumor-specific antigen; TSA)으로 분류할 수 있다.
종양연관항원(TAA)은 정상 세포보다 암세포에서 많이 나타나거나 정상세포와 다른 분화단계에서 나타나는 항원이다. 때문에 암세포 특이적인 발현이 아니고 정상세포에서도 미량이 존재한다. 따라서 이를 이용한 면역반응은 자기 세포의 손상을 방지하기 위한 면역억제 기전인 '자가관용'에 의해 무산될 가능성이 높고 혹은 반대로 자가면역으로 인해 원치않는 장기가 공격받을 수 있다.
종양 특이적 항원(TSA)은 암세포에만 특이적으로 존재하는 항원이다. 자가면역관용의 가능성이 낮고 면역선택에 대한 저항성을 가진다. 이 항원은 단백질 서열에 영향을 주는 DNA 부분의 변이(mutation)나 잠재적 유전자의 활성 등으로 인해 새로운 항원을 생성하는데 이를 신항원(neoantigen)이라고 한다.
변이가 일어난 DNA를 통해 생성된 펩타이드가 세포 표면의 MHC I에 전시되면 T세포의 수용체(T cell receptor; TCR)가 이를 인식한다. 일반 조직에서는 돌연변이가 발생하지 않기 때문에 신생항원-특이적 T세포는 면역관용이나 자가면역 문제에서 자유롭다. 이러한 장점 때문에 신생항원(neoantigen)은 T세포 기반의 암 면역치료에 이상적인 타깃으로 여겨지고 있다.
신항원은 폐암, 신장암과 같은 다양한 종양 타입에서 발견되지만 주로 흑색종(melanoma)에서 발견된다. 신항원이 발생하는 원인으로는 DNA를 이루는 뉴클레오티드가 하나 혹은 그 이상이 부가되거나 혹은 결실됨으로써 유전 암호의 해독이 어긋나는 프레임-시프트(frame-shift deletion or insertion)나 하나의 뉴클레오티드가 다른 것으로 치환됨으로써 발생하는 '점 돌연변이(point mutation)'가 있다.
◇ 염기서열 속 돌연변이 찾아 맞춤형 암 백신 제작
맞춤형 암 백신의 제작을 위한 분석 및 디자인은 포괄적인 게놈 데이터에 의존한다. 이전에는 cDNA 라이브러리를 사용해서 원하는 염기서열을 식별하는 방법을 사용했지만 차세대 시퀀싱(next generation sequencing)의 발전과 함께 종양의 신항원 식별을 위한 DNA, RNA 염기서열 분석을 높은 정확도와 민감도로 수행할 수 있게 됐다. NGS는 종양 항원의 염기서열 분석 뿐 아니라 예측 알고리즘을 제공한다.
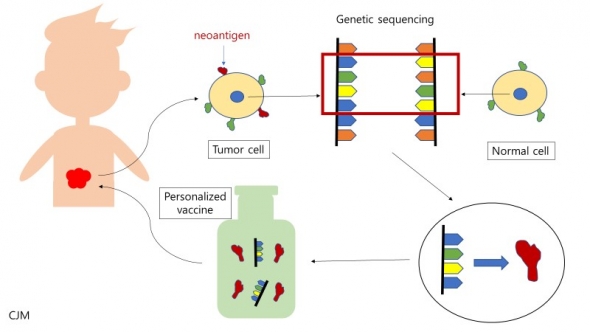
▲개인 맞춤형 암 백신 제조과정
신항원을 이용해서 개인 맞춤형 암 백신을 만드는 방법은 다음과 같다. 환자의 종양에서 암세포를 얻어 DNA를 추출한 뒤 염기서열을 분석한다. 정상 세포의 염기서열과 비교 분석해 변이가 발생한 부분을 골라낸다. 백신은 이렇게 변이가 발생한 여러 부분의 염기서열 가운데 신항원을 만드는 부분의 염기서열과 신항원 자체를 포함하도록 만들어진다. 환자마다 변이 형태가 공유되지 않기 때문에 개인 맞춤형 백신으로 제작된다. 이를 3~5회 적용하면 환자의 T 세포가 암세포가 가진 신항원을 인식해 활성화가 이뤄지면서 암 세포를 공격, 사멸을 유도하는 기전이다. 또한 암 백신은 이미 발생한 암의 치료 뿐만 아니라 예방적 기능도 포함하고 있다.
개인 맞춤형 백신의 형태는 크게 4가지로 나눌 수 있다. 첫번째로 신항원을 합성 펩타이드 형태로 만든 백신이다. 만드는 공정과 보관이 수월하며 특정 항체와 결합하거나 생성을 자극하는 항원결정부(epitope)가 최소한으로 제한되기 때문에 자가면역 위험성이 낮다. 하지만 체내의 펩타이드에 대한 저항성이 존재하고 백신의 효과를 향상시키기 위해서는 많은 펩타이드가 필요하다는 단점이 있다.
두번째로는 DNA 형태의 백신이다. 유연한 플랫폼을 가지고 있으며 빠른 복제, 분리 그리고 대규모의 제작이 가능하다. 백신에 사용되는 보조제 역시 항원을 발현할 수 있다는 장점을 가진다. 하지만 아주 높은 DNA 형질주입효율이 요구된다.
세번째로는 수지상세포 백신이 있다. 수지상세포는 면역체계에서 항원제시세포로 사용되는 대표적인 세포이다. 이를 이용하면 한번에 다양한 항원을 사용할 수 있고, 선천면역 뿐만 아니라 후천면역까지 활성화시킬 수 있다. 하지만 시간적 제한이 존재하고 제작 비용이 비싸다. 또 면역반응을 조절하기가 힘들고 종양세포에 대해서도 균질성이 낮다.
마지막으로 바이러스를 이용한 백신이 있다. 바이러스의 체내 전달시스템을 이용하는 이 백신은 다양한 전이유전자를 삽입할 수 있다. 그러나 유전자 삽입에 따른 돌연변이가 발생할 위험이 있으며, 아직까지 이 전략을 사용하기 위해서는 해결해야할 과제가 남아있다.
신항원을 타깃으로 하는 암 면역치료는 종양의 이질성을 극복하기 위해 어떻게 접근할 것인지, 각 종양의 표본에서 발생한 돌연변이와 신항원의 수가 서로 일치하는지, 돌연변이가 적게 일어나는 암을 포함한 다양한 타입의 암을 치료하는 방법으로 사용될 수 있는지, 신항원이 면역억제를 유발할 수 있는지, 암 면역치료의 효능을 위한 신항원-특이 T 세포가 종양 미세환경에서 적응할 수 있는지 등의 미해결 과제들이 있다.
가장 우려되는 것은 종양의 이질성, 비균질성이다. 종양이질성이란 같은 종양조직 안에서도 서로다른 특성을 가진 암세포들이 함께 존재하는 것을 말한다. 따라서 신항원은 암세포에서 발현되지만 환자의 모든 암세포에서 발생하지 않을 수 있다. 이 때문에 암 세포가 면역반응을 회피할 가능성이 존재한다. 하지만 이러한 문제는 동시에 많은 신생항원을 타깃으로 해 적어도 하나의 신항원을 발현하는 암세포는 모두 파괴할 수 있도록 하는 방법과 환자의 모든 암세포에서 발현하는 가장 적합한 신항원을 타깃으로 하는 방법, 2가지 접근을 통해 해결책을 모색하고 있다.
◇네온 테라퓨틱스, 모더나 테라퓨틱스 등…글로벌 제약사와 공동개발
신항원 암 백신은 최근 폐암, 방광암, 신장암에서 효과가 확인된 면역관문 억제제와 병용할 경우, 높은 시너지효과를 얻을 수 있을 것으로 기대되고 있다. 신항원 반응 T세포가 면역관문 억제제의 종양제거와 연관이 있다는 가정을 토대로, 병용했을 때 암 백신이 T세포의 지속력과 힘을 강화해줌으로써 더 높은 반응성을 이끌어내며 궁극적으로 면역치료 효과를 끌어올릴 수 있을 것이라는 예측이다. 실제로 면역관문억제 항암제를 개발하는 BMS, MSD 등이 신항원 암 백신을 개발하는 회사들과 공동 개발에 나서고 있다.
네온 테라퓨틱스(Neon Therapeutics)는 개인 맞춤형 신항원 백신을 개발하는 회사로 BMS와 기술 제휴를 맺고 자사의 'NEO-PV-01'을 '옵디보'와 병용투여 하는 임상 1b상을 진행하고 있다. NEO-PV-01은 환자 개인의 종양에서 발생하는 유전자 돌연변이를 RECON 바이오 인포매틱 엔진으로 분석한 결과를 바탕으로 만들어진 신항원 백신이며, 옵디보는 PD-1 수용체와 결합해 그 기능을 억제하는 항체 항암제다. 옵디보를 투약받는 흑색종, 비소세포폐암, 방광암 환자를 대상으로 진행하는 이 임상은 안전성과 내성, 그리고 NEO-PV-01의 예비 효과를 확인하기 위해 진행되고 있다.
옵디보와 경쟁하고 있는 '키트루다'를 보유한 MSD 역시 백신 개발회사인 모더나 테라퓨틱스(Moderna Therapeutics)와 손잡았다. 모더나는 돌연변이가 발생한 신항원의 mRNA를 이용해 면역반응을 유발하는 기술을 가지고 있다. 양측 관계자는 모더나의 맞춤형 암 백신과 MSD의 안티(anti) PD-1 약물인 키트루다를 병용 투여함으로써 치료효과 상승을 기대한다고 전했다.
암 면역치료를 연구, 개발하는 파커 인스티튜트(Parker Institute)는 신항원 기반 암 백신을 연구하기 위한 새로운 연구팀을 꾸렸다. 백신과 세포 치료의 효능을 향상시키기 위해 새로운 종양 특이적 마커를 발굴하는 것을 목적으로 하는 이 연구팀은 DNA 염기서열 분석, 항원 펩타이드 발굴, 면역 모니터링 기술을 활용해 변이된 신생 항원 단백질을 연구하고 이를 기반으로 하는 백신과 CAR/TCR 치료법을 발전시킬 계획이다.
Vaxil biotherapeutics는 특이적이고 새로운 타깃 면역치료제를 개발하기 위해 인실리코(in silico) 기술을 이용한 펩타이드 분석 플랫폼 기술 VAXHIT을 보유하고 있다. 이 기술을 이용한 파이프라인 중 첫번째는 ImMucin이다. 이 백신은 90%의 암 타입에서 발생하는 신항원인 MCU1의 SP도메인을 타깃으로 한다. 15명의 흑색종 환자에게 시행한 임상 1/2상에서 ImMucin이 모든 환자에게서 CD4+ T세포와 CD8+ T세포의 강하고 특이적인 반응을 유도했으며, 66%의 환자에게서 항체 반응이 같이 일어나는 것을 확인할 수 있었다. 또 다른 임상시험에서 90%의 암 타입에서 면역반응을 향상시킨다는 결과를 얻었다.
◇ 암정복을 꿈꾸며...
국립 암센터의 중앙 암 등록본부에서 취합한 통계 자료에 따르면 우리나라 국민들이 81세의 평균 수명까지 생존할 경우, 암에 걸릴 확률은 36.6%다. 10명 중 3명 이상이 생애 주기 동안 암이 발생될 수 있다는 얘기다. 그만큼 이제 암은 먼 얘기가 아니다.
아직 정복하지 못한 암이라는 질병을 치료하기 위해 많은 기업들이 다양한 치료제를 연구, 개발하고 있으니 멀지 않은 미래에는 암이 감기나 장염과 같은 가벼운 질환으로 치부될 날이 오지 않을까 기대해본다.
◇ 참고문헌
"Cancer immunotherapy targeting neoantigens", Seminars in Immunology, 2016, Yong-Chen Lu et al.
"Personalized cancer vaccines: Targeting the cancer mutanome", Vaccine, 2016, Xiuli Zhang et al.
"Neoantigens in cancer immunotherapy", Science review, 2015, Ton N.Schumacher et al.







